

Возрастная макулярная дегенерация — это патология центральной зоны сетчатки, макулы. Вследствие патологических изменений на сетчатке возникают изменения, которые способны привести к необратимой потере центрального зрения. Макулярная дегенерация бывает сухой и влажной.
Специалисты выделяют множество факторов, которые могут спровоцировать развитие возрастной макулярной дегенерации. Запустить патологический процесс способны причины как по отдельности, так и в совокупности.
Самая распространенная причина возникновения возрастной макулярной дегенерации — наследственная предрасположенность. Именно поэтому людям в группе риска необходимо после 40 лет ежегодно проверять зрение у офтальмолога и проходить комплексную диагностику.
Для заболеваний сетчатки характерно длительное бессимптомное течение. Человек попросту не замечает изменений в зрении и не идет к офтальмологу. Потеря центрального зрения происходит последовательно. Сначала человек замечает, что ухудшилось цветовое зрение, то есть краски потеряли яркость. Затем искажаются линии, очертания объектов.
Следующим этапом может быть то, что человек замечает, как из поля зрения выпадают отдельные части, например, при чтении или письме «ускользают» отдельные слова и буквы.
Затем снижается острота зрения вблизи и вдали. При дальнейшем прогрессировании заболевания человек замечает, как в поле зрения появляются темные пятна, которые закрывают обзор. Эти пятна не проходят. Появляются проблемы с тем, чтобы распознать очертания предметов, лица людей.
Особенность развития возрастной макулодистрофии в том, что заболевание, как правило, поражает сначала один глаз и длительное время не распространяется на второй. Поэтому человек долго даже не замечает ухудшение зрения, потому что здоровый глаз взял на себя всю зрительную нагрузку.
Сегодня возрастная макулярная дегенерация эффективно диагностируется на современных компьютеризированных приборах. Для точной диагностики врачи используют такие объективные исследования как оптическая когерентная томография, оценка состояния глазного дна, исследование полей зрения посредством периметрии, ретинография, изучение сосудов глазного дна с помощью ангиографии.
Наиболее показательное и важное исследование в рамках диагностики макулярной дегенерации — оптическая когерентная томография, которая информативно показывает состояние глазного дна. С помощью когерентного томографа врач получает качественные изображения сетчатки в режиме онлайн и может выявить наличие патологических изменений.
Благодаря высокоточному функционалу когерентная томография помогает заподозрить заболевание на ранних стадиях развития и вовремя его предупредить. Ранняя диагностика — залог эффективного лечения, которое даст реальный результат.
Обнаружить признаки заболевания, правильно диагностировать патологию, назначить действенное лечение может только врач-офтальмолог. Заниматься самодиагностикой и самолечением ни в коем случае не нужно.
Если вы заметили значительное снижение остроты зрения, трудности при чтении и письме, у вас появилась потребность делать освещение ярче, в глазах возникли темные непроходящие пятна, контуры предметов стали выглядеть искаженно, как можно скорее обратитесь к врачу-офтальмологу для диагностики.
По данным Всемирной Организации Здравоохранения, возрастная макулярная дегенерация является одной из наиболее частых причин слепоты и слабовидения у лиц старшей возрастной группы. Возрастная макулярная дегенерация — хроническое дегенеративное нарушение, которым чаще всего страдают люди после 50 лет. По официальным материалам Центра ВОЗ по профилактике устранимой слепоты, распространенность этой патологии по обращаемости в мире составляет 300 на 100 тыс. населения. В экономически развитых странах мира ВМД как причина слабовидения занимает третье место в структуре глазной патологии после глаукомы и диабетической ретинопатии. В США 10% лиц в возрасте от 65 до 75 лет и 30% старше 75 лет имеют потерю центрального зрения вследствие ВМД. Терминальная стадия ВМД (слепота) встречается у 1,7% всего населения старше 50 лет и около 18% населения старше 85 лет. В России заболеваемость ВМД составляет 15 на 1000 населения.
ВМД проявляется прогрессирующим ухудшением центрального зрения и необратимым поражением макулярной зоны. Макулодистрофия - двустороннее заболевание (примерно в 60% случаев поражаются оба глаза), однако, как правило, поражение более выражено и развивается быстрее на одном глазу, на втором глазу ВМД может начать развиваться через 5-8 лет. Зачастую пациент не сразу замечает проблемы со зрением, поскольку на начальном этапе всю зрительную нагрузку на себя берет лучше видящий глаз.
ВАЖНО! При снижении остроты зрения как вдаль, так и на близком расстоянии; затруднениях, возникающих при чтении и письме; необходимости более сильного освещения; появлении перед глазом полупрозрачного фиксированного пятна, а также искажении контуров предметов, их цвета и контрастности - следует немедленно обратиться к офтальмологу. Диагноз «макулодистрофия» может быть установлен только врачом-специалистом. Однако, высокоинформативным является самоконтроль зрительных функций каждого глаза в отдельности при помощи теста Амслера.
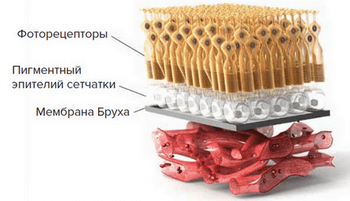
Макула – это несколько слоев специальных клеток. Слой фоторецепторов расположен над слоем клеток пигментного эпителия сетчатки, а ниже – тонкая мембрана Бруха, отделяющая верхние слои от сети кровеносных сосудов (хориокапиляров), обеспечивающих макулу кислородом и питательными веществами.
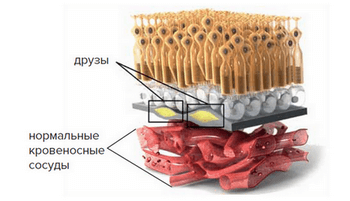
По мере старения глаза накапливаются продукты обмена клеток, образуя так называемые «друзы» – желтоватые утолщения под пигментным эпителием сетчатки. Наличие множества мелких друз или одного (или нескольких) крупных друз считается первым признаком ранней стадии «сухой» формы ВМД. «Сухая» (неэкссудативная) форма наиболее часто встречается (примерно в 90% случаев).
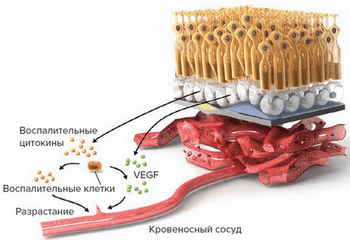
По мере накопления друзы могут вызывать воспаление, провоцируя появление эндотелиального фактора роста сосудов (Vascular Endothelial Grows Factor - VEGF) — белка, который способствует росту новых кровеносных сосудов в глазу. Начинается разрастание новых патологических кровеносных сосудов, этот процесс называется ангиогенезом.
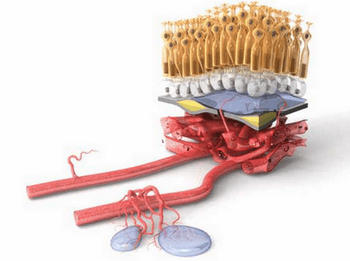
Новые кровеносные сосуды прорастают через мембрану Бруха. Так как новообразованные сосуды по природе своей патологические, плазма крови и даже кровь проходят через их стенки и попадают в слои макулы.
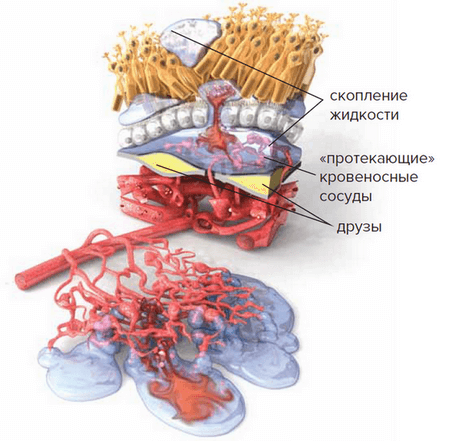
С этого момента ВМД начинает прогрессировать, переходя в другую, более агрессивную форму – «влажную».Жидкость накапливается между мембраной Бруха и слоем фоторецепторов, поражает уязвимые нервы, обеспечивающее здоровое зрение. Если не остановить этот процесс, то кровоизлияния будут приводить к отслойкам и образованию рубцовой ткани, что грозит невосполнимой потерей центрального зрения.
«Влажная» (экссудативная) форма встречается значительно реже «сухой» (приблизительно в одном-двух случаях из 10), однако является более опасной – происходит стремительное прогрессирование и зрение ухудшается очень быстро.
Возрастная макулярная дегенерация поддается лечению. Однако, еще не так давно существовал лишь один способ остановить «протекание» сосудов при влажной ВМД — лазерная коагуляция. Но этот метод не позволял устранить причину появления патологических сосудов, и был лишь временной мерой.
В начале 2000-х годов было разработано более эффективное лечение под названием «прицельная терапия». Этот метод основан на воздействии специальными веществами именно на белок VEGF.
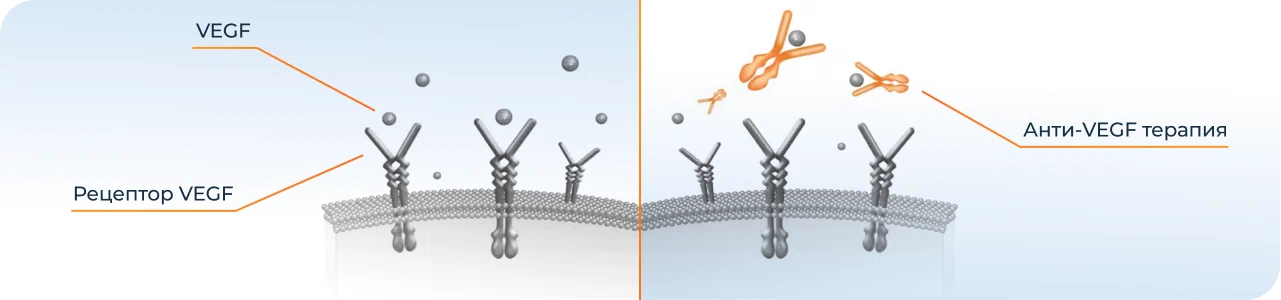
В настоящее время так называемая анти-VEGF терапия полностью изменила подходы к лечению ВМД, позволяя сохранить зрение и поддержать качество жизни миллионов людей во всем мире. Анти-VEGF терапия может не только уменьшить прогрессирование ВМД, но в некоторых случаях даже позволяет улучшить зрение. Лечение эффективно, но только в тех случаях, когда оно проведено до образования рубцовой ткани и до необратимой потери зрения.
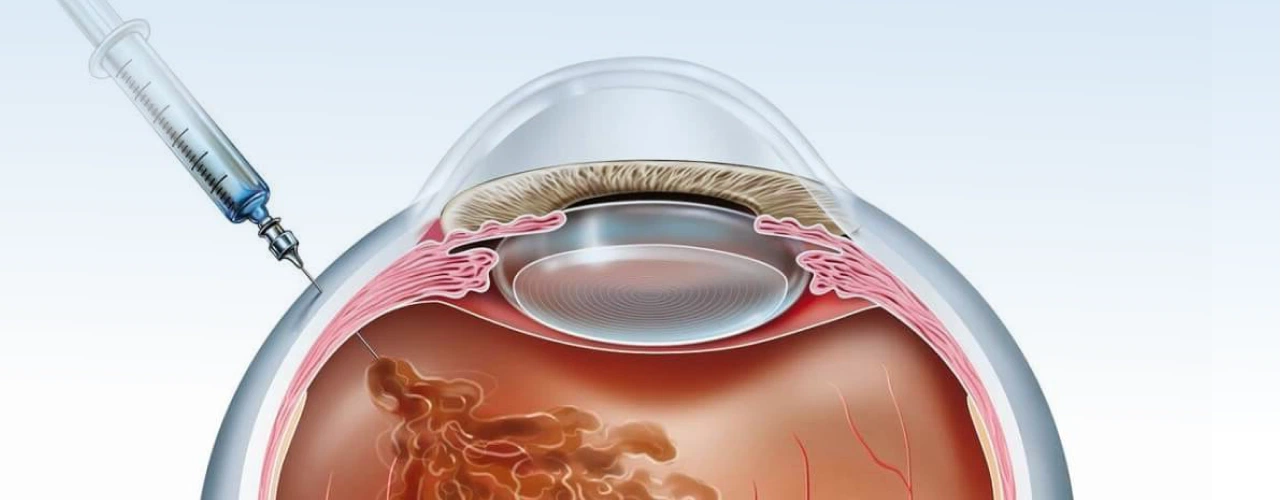
Чтобы препараты, противодействующие развитию новых сосудов, эффективно воздействовали на макулу, необходимо провести инъекцию непосредственно в стекловидное тело глаза. Процедура выполняется в условиях стерильности операционного зала квалифицированным врачом-офтальмологом.
Процедура введения препарата занимает лишь несколько минут и не вызывает никаких болевых ощущений. По мере того, как анти-VEGF препарат проникает в ткани макулы, он снижает уровень активности белка, в результате останавливается рост патологических кровеносных сосудов, после чего эти сосуды начинают распадаться и регрессировать, а при постоянном лечении аномальная жидкость также рассасывается.
Контроль ангиогенеза и связанной с ним отечности стабилизирует зрительную функцию и предотвращает дальнейшее повреждение макулы. По данным клинических исследований приблизительно у 30% процентов пациентов получающих анти-VEGF терапию влажной ВМД определенная часть утраченного вследствие этого заболевания зрения восстанавливается.
Первым препаратом для анти-VEGF терапии в виде интравитреальных инъекций, сертифицированным в России для применения в офтальмологии, был ЛУЦЕНТИС, совершивший настоящую революцию в лечении ВМД и ставший «золотым стандартом».. В июне 2006 года он был утвержден американским агентством по контролю за лекарственными средствами (FDA) как уникальное средство для лечения возрастной макулярной дегенерации, а в 2008 году был зарегистрирован и в России. С 2009 года офтальмологические клиники «ЭКСИМЕР» применяют препарат ЛУЦЕНТИС в клинической практике.
Ученые продолжали изыскания, чтобы создать препарат более пролонгированного действия, не уступающий по качественным результатам ЛУЦЕНТИСу. В ноябре 2011 года в США был одобрен для лечения влажной формы возрастной макулярной дегенерации сетчатки новый препарат ЭЙЛЕА. С марта 2016 года препарат зарегистрирован в России и начал применяться в офтальмологических клиниках «Эксимер».
Для снижения количества инъекций необходимых для достижения стойкого терапевтического эффекта продолжают разрабатываться новые препараты и с 2021 года в клиническую практику вошел препарат ВИЗКЬЮ, а в 2022 году пациентам клиники «Эксимер» стал доступен также лекарственный препарат для интравитреальных инъекций – ВАБИСМО.
До появления этих препаратов в качестве анти-VEGF терапии использовались средства, созданные для лечения онкологических заболеваний. ЛУЦЕНТИС (а впоследствии и ЭЙЛЕА) были специально разработаны для применения в офтальмологии, что обеспечивает их более высокую эффективность и безопасность.
В состав препарата ЛУЦЕНТИС входят молекулы действующего вещества — ранибизумаба, которое снижает избыточную стимуляцию ангиогенеза (роста патологических сосудов) при возрастной макулярной дегенерации и нормализует толщину сетчатки. ЛУЦЕНТИС быстро и полностью проникает во все слои сетчатки, уменьшает макулярный отек и предотвращает увеличение размера поражения, прогрессирование образования и прорастания сосудов и новые кровоизлияния.
ЭЙЛЕА — препарат, содержащий активное вещество — афлиберцепт, молекулы которого действуют как «ловушка», сращиваясь с молекулами не только эндотелиального фактора роста сосудов (VEGF), а также плацентарного фактора роста (PIFG). ЭЙЛЕА характеризуется более продолжительным внутриглазным действием, что позволяет проводить инъекции реже. Кроме того, этот препарат может применяться не только при «влажной» форме возрастной макулярной дегенерации, но и в случаях ухудшения зрения, вызванного диабетическим макулярным отеком и макулярным отеком вследствие окклюзии вен сетчатки.
ВИЗКЬЮ (действующее вещество – бролуцизумаб) был разработан с целью снижения количества инъекций без потери качества лечения. Более короткая (по сравнению с афлиберцептом и ранибизумабом) молекула бролуцизумаба позволяет вводить большую концентрацию препарата за одну инъекцию. Высвобождение действующего вещества происходит дольше и промежуток между инъекциями увеличивается.
ВАБИСМО содержит в своем составе молекулы действующего вещества фарицимаба и применяется при влажной форме возрастной макулярной дегенерации и диабетическом макулярном отеке. Препарат действует по двум путям: на белок, провоцирующий рост эндотелия сосудов (VEGF) и на фактор Ang-2, который снижает стабильность сосудов. Такое двойное ингибирование снижает проницаемость сосудов, уменьшает воспаление, таким образом подавляется патологический процесс и восстанавливается стабильность сосудов.
Клиническая активность и безопасность препаратов были доказаны в ряде крупных международных испытаний. Результаты поистине впечатляют – у большинства пациентов не только остановилось прогрессирование заболевания и сохранилась острота зрения, но этот показатель значительно улучшился.
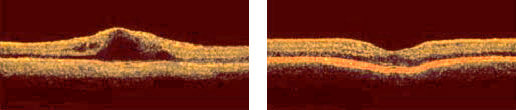
Толщина центральной зоны сетчатки до и после лечения
Препарат ЛУЦЕНТИС вводится в стекловидное тело в дозе 0,5 мг (0,05 мл). Сначала проводятся 3 последовательные ежемесячные инъекции (фаза «стабилизации»), затем количество инъекций рекомендует врач в зависимости от состояния зрительных функций и степени заболевания (фаза «поддержания»). Интервал между введениями доз составляет как минимум 1 месяц. После наступления фазы стабилизации лечение препаратом приостанавливается, но 2-3 раза в год пациентам необходимо проходить скрининг состояния зрительной системы.
Лечение препаратом ЭЙЛЕА начинают с трех последовательных инъекций в стекловидное тело в дозе 2 мг, затем выполняют по одной инъекции через 2 месяца, при этом дополнительных контрольных осмотров между инъекциями не требуется. После достижения фазы «стабилизации» интервал между инъекциями может быть увеличен лечащим врачом на основании результатов изменения остроты зрения и анатомических показателей.
Препарат ВИЗКЬЮ вводят ежемесячно (один раз в месяц) в дозировке 6 мг на протяжении трех месяцев, далее в индивидуальном порядке лечащий доктор подбирает режим последующих инъекций: при отсутствии проявления активности заболевания и рецидива отека сетчатки, препарат вводят однократно каждые три месяца. При появлении признаков заболевания – инъекции осуществляются один раз в два месяца. Впоследствии, интервалы между введением препарата определяются и корректируются лечащим врачом.
Препарат ВАБИСМО вводят интравитреально в дозировке 6 мг один раз в месяц в течение 3 месяцев. Дальнейший режим применения основывается на анатомических особенностях и характеристиках зрительных функций, определяющих течение заболевания. Оценка ответа на терапию чаще всего проводится на 20-й неделе после первой инъекции. Исходя из наличия или отсутствия активности заболевания, лечащий врач индивидуально корректирует схему терапии. При отсутствии прогрессирования заболевания период между инъекциями в фазе поддерживающей терапии препаратом ВАБИСМО могут достигать 16 недель.
Процесс лечения препаратами, предотвращающими аномальный рост сосудов сетчатки обязательно начинается с комплексной диагностики зрения и оценки врачом-офтальмологом потенциальных безопасности и эффективности применения того или иного лекарственного средства для каждого пациента. Назначать, отменять, корректировать периодичность инъекций, а текже принимать решения о смене препарата может только лечащий врач-офтальмолог.
Имеются противопоказания. Проконсультируйтесь со специалистом.
После операции рекомендуется спать либо на спине, либо на стороне, противоположной оперированному глазу. На время реабилитации нельзя тереть прооперированный глаз и нажимать на него. После некоторых хирургических вмешательств врачи рекомендуют спать полусидя, чтобы избежать воспаления.
На сегодняшний день восстановить сетчатую оболочку терапевтическими методами невозможно. Единственный способ вернуть сетчатке целостность — хирургическое вмешательство.
Сама по себе близорукость не является причиной для отказа от занятий спортом. Причиной могут стать лишь обнаруженные на сетчатке дистрофические очаги, опасные в плане появления разрывов. Рекомендуем пройти полное диагностическое обследование и проконсультироваться у врача-ретинолога.
Изменения на сетчатке встречаются у 80 % людей с гипертонией (повышенным кровеносным давлением). Комплекс поражений в сетчатке и ее сосудах при гипертонии называется гипертонической ретинопатией. Это, пожалуй, одно из наиболее часто встречающихся проявлений гипертонической болезни. Гипертоническая ретинопатия выражается в виде геморрагий и экссудатов в области глазного дна, а также отека зрительного нерва. Подтвердить или опровергнуть диагноз «гипертоническая ретинопатия» может только квалифицированный врач-офтальмолог при помощи современного компьютеризированного оборудования.
Плавающие помутнения разных форм и размеров в стекловидном теле могут быть признаком проблем с сетчаткой. Необходимо пройти обследование.
